Prehospital triagering av patienter med stroke
Stroke och TIA, tidiga insatser Länk till annan webbplats., Personcentrerat och sammanhållet vårdförlopp.
Länk till annan webbplats., Personcentrerat och sammanhållet vårdförlopp.
Dokumentet gäller de patienter som prehospitalt går som strokelarm – prio 1 inom Region Stockholm, där patienter med symptom på stor stroke direkt ska triageras till Karolinska Universitetssjukhuset, Solna, som utgör regionalt centrum för trombektomibehandling av akut stroke.
Dokumentet utgör en beskrivning av förfarande och konsekvenser av denna handläggning. Detta riktlinjedokument riktar sig till samtliga verksamma inom strokevården inom Region Stockholm. Det övergripande målet är en optimerad vård för strokepatienter inom regionen.
Sammanfattning
Syftet med riktlinjerna är att optimera den initiala handläggningen av strokepatienter och förkorta tiden från identifiering av strokesymtom till etablering av reperfusionsbehandling (intravenös trombolys och/eller mekanisk trombektomi).
- Patienter som prehospitalt identifieras med misstänkt stroke ska förvarnas till sjukhus via en jourtelefonlinje till ansvarig mottagande läkare. En sådan jourtelefonlinje etableras vid varje sjukhus inom SLL.
- Patienter med misstänkt stroke som prehospitalt uppfyller kriterier för misstänkt stor stroke enligt definitionen A2B2 ska föranleda telefonkontakt med regional strokebakjour för ställningstagande till direkttriagering till trombektomicentrum vid Karolinska, Solna. En sådan jourlinje etableras likaså. Syftet är att patienter med mera uttalade bortfallssymptom, vilka har störst sannolikhet för storkärlsocklusion, skall vinna tid till trombektomi vilket har bevisats ha långt bättre effekt på långtidsutfall efter stroke jämfört behandling med enbart trombolys.
Bakgrund
Stroke är den tredje vanligaste dödsorsaken i Sverige. I Stockholms län drabbas varje år 4000–5000 människor av stroke. Stroke drabbar vanligen äldre patienter med en medelålder för insjuknande på ca 75 år, 20 % av strokepatienterna är dock under 65 år.
Strokebegreppet innefattar cerebral ischemi, vanligen beroende på en akut trombotisk eller embolisk ocklusion av artär på halsen eller intrakraniellt (86 % av all stroke) respektive akut intrakraniell blödning (14 % av all stroke). Behandlingen av akut ischemisk stroke har de senaste åren genomgått en radikal förändring, medförande ett minskat funktionsbortfall för ett stort antal patienter.
Intravenös trombolys är en etablerad behandling vid akut ischemisk stroke. Denna behandling är aktuell inom 4,5 timmar efter symptomdebut och fungerar utmärkt vid behandling av ocklusion av mindre cerebrala artärer. Trombolys är dock i de flesta fall otillräcklig behandling vid ocklusion av stora cerebrala artärer och vid omfattande trombotisering, vilket generellt medför uttalade symptom och hotande stor cerebral infarkt.1-3 Sedan 2015 har flera randomiserade kontrollerade studier visat att endovaskulär trombektomi, som tillägg till trombolys eller ensamt (hos patienter hos vilka trombolys är kontraindicerat), är överlägsen trombolys respektive konservativ behandling vid behandling av akut ischemisk stroke som orsakats av ocklusion av stora cerebrala artärer.4
Vid behandling av akut ischemisk stroke är tiden till återställt blodflöde inom det ischemiska området i hjärnan av yttersta vikt, då en människa förlorar ca 2 miljoner neuron per minut under akut storkärlocklusion.5 Klinisk rutinpraxis har hittills inneburit att patienter med strokesymptom transporterats med ambulans till närmaste sjukhus för snabb bedömning och ställningstagande till behandling med intravenös trombolys. Först därefter, om akut radiologisk utredning påvisat ocklusion av stor cerebral artär, har ställningstagande till indikation för kompletterande behandling med trombektomi aktualiserats. Om trombektomi bedömts indicerat har sekundär transport behövt företas från första sjukhuset till sjukhus utrustat med neuroradiologiska endovaskulära behandlingsmöjligheter vilket inom Stockholmsregionen endast är Karolinska, Solna.
Hos patienter med ocklusion av stora cerebrala artärer och indikation för akut trombektomi har publicerade internationella studier visat att tiden till återställd hjärncirkulation förlängs med 1–2 timmar hos patienter som sekundärtransporteras från ett första sjukhus till ett endovaskulärt center, jämfört med patienter som förs till endovaskulärt center direkt, medförande sämre kliniska utfall (såväl högre mortalitet som fler funktionsnedsatta patienter)6, 7. Opublicerade data från SITS-registret från åren 2013–2015 visar att median-fördröjningen till påbörjad trombektomi är 1–1,5 timmar när patienter först transporterades till Danderyds Sjukhus, Södersjukhuset, Capio S:t Görans sjukhus eller Karolinska, Huddinge, jämfört med när patienter kördes direkt till Karolinska, Solna. Patienter med svåra symptom tydande på storkärlsocklusion bör därför identifieras för att tas direkt till Karolinska, Solna för snabb tillgång till trombektomi. För varje timme som trombektomi kan påskyndas ökar andelen patienter som når funktionellt oberoende utfall med 14 %.
Av flera skäl kan och skall inte alla patienter i Stockholm med symptom på misstänkt stroke direkttransporteras till Karolinska, Solna för bedömning avseende indikation för trombektomi. Det främsta skälet är att endast en mindre del (ca 10 %) av patienter med stroke också har en storkärlsocklusion som är lämplig för sådan behandling. Den övervägande delen strokepatienter bör därför omhändertas vid närmast belägna sjukhus.
En utförlig presentation av stroke finns i kapitel 1, Medicinsk Översikt i Regionalt Vårdprogram för stroke (SLL, N-G Wahlgren och L-O Ronnevi, 2004).
Praktiskt förfarande
Prehospital identifiering av misstänkt stor stroke
Publicerade studier har visat att ju allvarligare strokesymptom en patient uppvisar i akutskedet, desto större är sannolikheten att orsaken är en stor artärocklusion 9-11. Detta på grund av att symptomens omfattning korrelerar med mängden ischemisk hjärnvävnad, som i sin tur är anatomiskt relaterad till storleken på försörjande artär. Graden av strokesymptom värderas i slutenvården med den relativt omfattande skalan NIH Stroke Scale (NIHSS), som omfattar 13 neurologiska funktionsområden och kan maximalt ge 42 poäng. Strokesvårighetsgraden 9 poäng och uppåt på skalan har i flera studier visats vara optimalt predicerande (vad gäller sensitivitet och specificitet) för stor hjärnartärocklusion. Denna skala är emellertid alltför omfattande för prehospitalt bruk och en kraftig förenkling behövs för användbarhet i ambulans.
Genom studier av det internationella SITS-registret har en förkortad algoritm tagits fram en för definition av misstänkt stor stroke lämplig för användning prehospitalt. Denna definieras enligt:
"Symptombild som talar för stor stroke, definierad som nytillkommen förlamning i ena sidans arm och ben utan förmåga att hålla armen över underlaget i 10 sekunder och benet i 5 sekunder". Detta motsvarar i NIHSS minst 2 poäng för armpares och minst 2 poäng för benpares eller förkortat ”A2B2”.
I beräkningar baserade på SITS-registret har ovanstående algoritm en sensitivitet och specificitet för storkärlsocklusion på ca 75% vardera. Således har 3 av 4 patienter som uppfyller kriterierna också en stor artärocklusion som kan vara lämplig för trombektomi. 1 av 4 patienter med storkärlsocklusion identifieras inte av algoritmen. Ett flertal andra algoritmer har utvärderats men har sämre sensitivitets- och specificitetsprofiler, eller, p.g.a. för hög komplexitet, är mindre lämpliga för prehospital användning.
Prehospital kontakt mellan ambulans och strokeläkare
Patienter hos vilka stroke misstänks av ambulanspersonal och som genom A2B2 uppfyller kriterierna för "stor stroke", föranleder alltid telefonkontakt med regional strokebakjour på Karolinska, Solna. En tydlig mall för rapportering och mottagande av information används. Under telefonsamtalet bedöms om det finns kliniska tecken på stor stroke och om patienten kan nå trombektomi inom ca 6 timmar efter symptomdebut. Man gör också en bedömning av patientens ADL-situation och komorbiditet före insjuknandet. Patienter med hög biologisk ålder, svår multisjukdom, framskriden demenssjukdom, eller kort förväntad överlevnad kan komma att inte direkttriageras. Individuella hänsynstaganden och bedömningar görs i varje enskilt fall. Patienter direkttransporteras till Karolinska, Solna om det kan ske med < 30 minuters fördröjning jämfört med beräknad ankomst till närmast belägna akutsjukhus. Om man bedömer att 30 minuter kommer att överskridas tas patienten till närmaste akut- sjukhus för primär bedömning. Tidsangivelsen 30 min utgör ungefärlig rikttid. Mycket svåra symptom och kontraindikationer mot trombolysbehandling (t.ex. oklar insjuknandetid, behandling med antikoagulantia) stärker indikation för direkt- triagering till Karolinska, Solna även vid längre uppskattad fördröjning. Det slutliga beslutet rörande direkttriagering tas av regional strokebakjour i samråd med ambulanspersonalen. Ambulanspersonalen informerar patienterna om vilket sjukhus de förs till och med frågeställning om de accepterar detta.
Patienter som ej direkttriageras till Karolinska, Solna kommer transporteras till närmaste akutsjukhus för bedömning, identiskt med nuvarande rutinpraxis. Patienter som på närmaste akutsjukhus konstateras ha en stor artärocklusion och möjlig indikation för trombektomi, sekundärtransporteras akut till Karolinska, Solna för ställningstagande till sådant ingrepp efter kontakt med regional strokebakjour.
Figur 1. Översikt planerad handläggning av strokepatienter i SLL
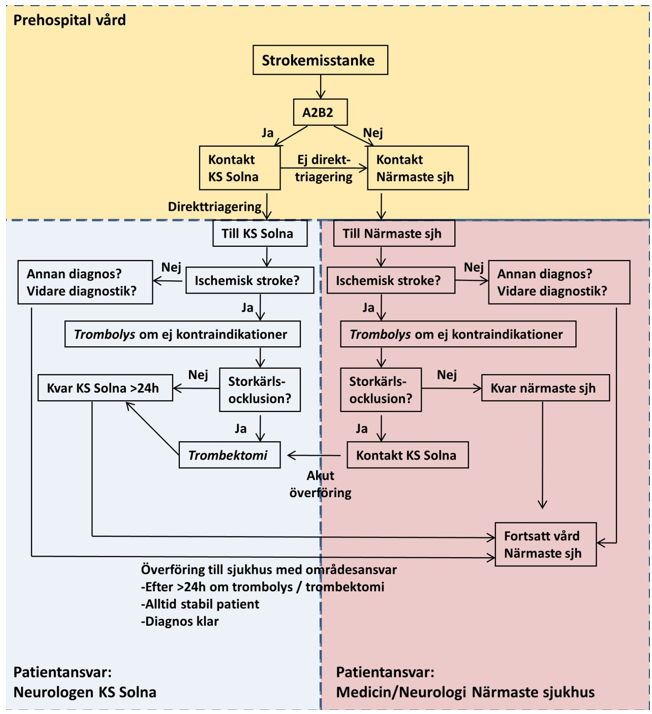
Gul-/blå-/rödmarkerade områden representerar i tur och ordning vården prehospitalt, på Neurologiska kliniken, Karolinska, Solna och på akutklinik/medicinklinik/ neurologisk klinik på annat sjukhus inom SLL.
Kartläggning av nuläget och framtida efterfrågan
Vårdbehov och Framtida efterfrågan:
- Akut stroke drabbade 4103 patienter inom SLL under
- Antalet strokepatienter som inkom som strokelarm/trombolyslarm under samma period var 1 Detta är det antal patienter som med det förfarande som beskrivs i detta vårdprogram skulle ha föranlett telefonkontakt mellan ambulans och antingen den regionala strokebakjouren vid Karolinska, Solna eller strokejouren vid närmast belägna sjukhus.
- Antalet patienter som genomgick reperfusionsbehandling (trombolys och/eller trombektomi) inom regionen under 2015 var 514.
- Antalet trombektomier vid Karolinska, Solna är idag ca 125–130/år.
Två skilda skattningar för att utvärdera antalet patienter som med denna nya kompletterande vårdplan som basis skulle föranlett kontakt mellan ambulans och en regional strokebakjour under 2015 har utförts.
- Andelen patienter med medelsvår till svår stroke och därmed misstanke om storkärlsocklusion (NIHSS 9 poäng eller mer) var under 2015 28%. Den andelen multiplicerat med antalet strokelarm (1 558 enligt ovan) ger ett antal på 436 patienter som skulle föranleda kontakt för direkttriagering.
- I en separat analys av de strokelarm som kom direkt till Karolinska, Solna under feb 2015 – aug 2016 framkom att:
53 av totalt 258 patienter (21%) uppfyllde A2B2 kriterierna för stor stroke (specificerade under ”Praktiskt förfarande”, s 9). Eftersom det totala antalet strokelarm var 1558 och andelen A2B2 positiva var 21 % är ett överslag av antalet patienter som kommer direkt till Karolinska, Solna som A2B2-positiva strokelarm 21 % x 1 558 = 327.
Sammantaget bör antalet patienter som kan komma att direkttriageras till Karolinska, Solna p.g.a. misstänkt stor stroke vara mellan 300–450 per år.
I övrigt framkom från utvärderingen av strokelarm till Karolinska, Solna att:
- 23 av de 53 patienter som uppfyllde A2B2-kriterier genomgick trombektomi (43 %), 8 patienter (15 %) genomgick akut neurokirurgiskt Ytterligare 10 patienter (19 %) fick trombolys enbart.
- 9 av 53 patienter (17 %) hade infarkt eller blödning som behandlades
- Endast 3 av 53 patienter (6 %) hade vare sig infarkt eller blödning utan annat tillstånd med strokeliknande symptom (1 patient med hemipares efter epileptiskt anfall, 2 patienter med funktionell hemipares).
Sammanfattningsvis är de patienter som uppfyller A2B2 kriterier i det här materialet närmast uteslutande svårt neurologiskt sjuka varav en stor majoritet, 94 %, har strokediagnos.
Kostnader
Det totala antalet patienter som drabbas av stroke inom regionen beräknas inom den närmaste framtiden att vara ungefär detsamma. För patienter som genomgår trombektomi så kommer behovet av att snabbt kunna beredas en plats på sjukhuset i närområdet kvarstå. Även om hälsovinsterna för patienterna är stora vid en trombektomi så finns det behov av sjukhusvård efter ingreppet. Fler patienter än idag beräknas genomgå trombektomi på Karolinska, Solna varför kostnaderna på Karolinska blir större – kostnad 220 000 kr/patient. Samhällskostnaderna ur ett mera långsiktigt perspektiv innebar stora besparingar, då patienter beräknas få ett mindre funktionsbortfall och därigenom får ett minskat hjälpbehov.
Hänvisar för övrigt till Hälsoekonomisk utvärdering av trombektomi Länk till annan webbplats.
Länk till annan webbplats.
för behandling av akut svår ischemisk stroke Länk till annan webbplats., Tandvård och läkemdelsförmånsverket
Länk till annan webbplats., Tandvård och läkemdelsförmånsverket
Patientperspektiv
Patientnytta
Systemet med prehospital kontakt med strokejourer antingen regionalt (Karolinska, Solna) eller vid närmast belägna sjukhus, bedöms effektivisera och kvalitetshöja handläggningen av stroke i akutskedet. Patienter med tecken på stor stroke enligt A2B2-kriterierna kommer att få en förkortad tid till trombektomi med en till två timmar. Eftersom tid till behandling och återställd cirkulation till hjärnan är av central betydelse vid akut stroke bedömer vi sannolikheten som mycket hög för förbättrade utfall hos denna patientgrupp, med reducerat funktionsbortfall och potentiellt lägre mortalitet.
Kvalitetsindikatorer
Projektet som beskrivs i detta dokument inkluderar en betydande kvalitetskontroll. Utfallet av införandet av den nya riktlinjen kommer att utvärderas med strukturerad kvalitetsuppföljning under minst två år efter dess införande. Kvalitetsindikatorer kommer bland annat att vara:
- Tid från symptomdebut till start av intravenös trombolys,
- Tid från symptomdebut till start av endovaskulär trombektomi,
- Andel patienter som genomgår sekundärtransport till Karolinska, Solna,
- Andel patienter som endast har indikation för konservativ behandling av stroke,
- Patientutfall avseende funktionsnivå och mortalitet inom tre månader från insjuknande.
Gruppen som kommer att följa utfallet inkluderar representanter från de flesta involverade sjukhus inom SLL. Gruppen rapporterar till en referensgrupp/säkerhets grupp bestående av ett flertal erfarna seniora läkare, samt en erfaren stroke- sjuksköterska inom SLL. Utöver kvalitetsuppföljningen planeras även en prospektiv observationell forskningsstudie av användning av A2B2-kriterierna för prehospital bedömningsmetodik för patienter med misstänkt stroke. Studien syftar till att besvara flera frågeställningar nödvändiga för att optimera logistik och flöden av patienter med misstänkt stroke.
Datainsamling och Kvalitetsregister
Insamling av journaldata sker av studiekoordinator (disputerad specialistläkare) och forskningssjuksköterska placerade vid Strokeforskningsenheten, Neurologiska kliniken, Karolinska, Solna.
Inget befintligt kvalitets- eller forskningsregister har i nuläget datainsamling av samtliga variabler som är nödvändiga för studien. Datainsamling kommer därför ske av studiekoordinator och -sjuksköterska genom ett elektroniskt dataformulär särskilt framtaget för studien. Kompletterande variabler kan inhämtas från Riksstroke.
Patientdata inhämtas till dataformuläret från patientjournal inklusive ambulansjournal i respektive sjukhus journalsystem. Resultat rörande patienter som genomgått trombektomi kan vidare jämföras med > 4 000 patientdata i SITS internationella trombektomiregister. Studiekoordinatorn och forskningssköterskan ges fullmakt att söka i journalsystem respektive Riksstroke för deltagande sjukhus.
Vårdorganisation/Vårdkedja
Samverkan med andra vårdgivare
Projektet innefattar en tät kontakt mellan prehospital vård och sjukhusens neurologiska eller internmedicinska akutverksamheter. Telefonnummer som är aktiva dygnet runt, året runt, till regionala strokebakjouren på Karolinska, Solna såväl som till strokeansvariga på övriga sjukhus ska finnas tillgängliga i ambulanser och helikoptrar. Den prehospitala personalen ska få stöd för konsultation och för förvarning av patienter till det aktuella sjukhuset. Utbildning av ambulanspersonalen kommer att utföras av läkare vid Neurologkliniken Karolinska, Solna. Samtlig aktiv ambulans- personal ska utbildas.
Konsekvenser för införande
Organisatoriska konsekvenser
Projektet ändrar inte den övergripande organisationen av strokevården inom SLL. Handläggningen kommer emellertid att medföra omfördelning av patienter i akutskedet. Dessa förändringar beskrivs utförligt i vårdprogrammet (se Bakgrund, sid 8).
Ekonomiska konsekvenser
Projektet medför flera ekonomiska konsekvenser.
- Karolinska, Solna kommer att motta ett större antal patienter i Antalet beräknas till ca 300–450 per år. Motsvarande minskning kommer att ske på de övriga sjukhusen. Emellertid kommer de flesta patienter som direkttriageras till Karolinska, Solna att efter 24 timmar eller något mer föras över till det sjukhuset som har områdesansvar för den aktuella patienten. Förändringen i patientflöde är alltså att direkttriagerade patienter initialt vårdas på Karolinska, Solna i de flesta fall under något till några dygn. Att observera är att många av dessa patienter redan med befintlig handläggning skulle sekundärtransporterats till Karolinska, Solna från andra sjukhus och således fått vård där ändå.
- Projektet kommer att kräva en kompetenshöjning hos de neurologiska primärjourerna på Karolinska, Solna, det vill säga mer erfarna läkare vad gäller akut strokehandläggning kommer att bemanna jourlinjen.
- Projektet kommer att kräva en 24-timmars jourlinje inom neuroradiologi som dygnet runt är befintlig på Karolinska, Solna. För närvarande är den neuroradiologiska primärjouren och nödvändig neuroradiologisk omvårdnadspersonal tillgänglig i hemmet nattetid.
- Projektet kommer att medföra en ökning av antalet trombektomier vid Karolinska, Solna från 125–130 per år till uppskattningsvis 200 st per år. Detta bedöms kunna genomföras inom den befintliga organisationen, men ett större antal ingrepp medför ökade kostnader för Karolinska, Solna.
- Den ökade tillströmningen av patienter kommer att ställa krav på tillgänglighet på vårdplatser på strokeenhet vid Karolinska, Solna. Detta kan få ekonomiska konsekvenser. Omvårdnadspersonal, i synnerhet sjuksköterskor, behövs inom
- I och med att patienter triageras till Karolinska, Solna kommer ökade resurser tas i bruk för återtransport till sjukhus med områdesansvar för triagerade patienter. Antalet ökade transporter beräknas vara 5–7 st per vecka.
- Projektet syftar till att förbättra handläggningen av stroke inom SLL och bör kunna betyda att många patienter får ett bättre utfall med en högre funktionsnivå efter sin stroke än vad som annars hade varit möjligt. Detta bör leda till bättre livskvalitet för den enskilde strokedrabbade individen och lägre kostnader för långsiktiga vårdinsatser.
Patientsäkerhet
Patientsäkerheten kommer att vara central i genomförandet av projektet. Under projektets gång kommer utfallet granskas fortlöpande av en särskilt tillsatt Referensgrupp (för sammansättning, se sida 5). Studiegruppen kommer var
3:e månad att förse Referensgruppen med kvalitetsindikatorer för strokevården inom SLL under det gångna kvartalet. Eventuella vårdavvikelser relaterade till direkttriageringen av patienter till Karolinska, Solna kommer likaså att sammanställas av Studiegruppen och delges Referensgruppen. Det finns redan nu identifierade riskområden. Nedan listas dessa med en förklaring avseende planering och tillvägagångssätt för att minska eller eliminera riskerna i dessa situationer.
- De patienter som direkttriageras till Karolinska, Solna och genomgår reperfusions- behandling (trombolys/trombektomi) kommer att kvarstanna på Karolinska, Solna minst 24 timmar innan överföring till sjukhus med områdesansvar sker. Överföringen görs sedan på ett planerat sätt dagtid. Emellertid har det framförts oro för att direkttriagerade patienter som inte genomgår reperfusionsbehandling skulle kunna bli föremål för sämre planerade och – möjligen – förhastade omflyttningar. Likaså har det framförts frågor om de patienter som visar sig ha annan diagnos än stroke; kommer dessa patienter att lämnas obevakade till exempel på akutmottagningen?
Svaret på dessa frågor är att Neurologiska kliniken vid Karolinska, Solna och dess tjänstgörande läkare är ansvariga för samtliga direkttriagerade patienter när dessa anlänt till Karolinska, Solna (Figur 1). Patienterna skall läggas in på Neurologiska kliniken och vårdas där tills en eventuell överföring till annat sjukhus kan ske planerat dagtid. Om patienten vid ankomst till Karolinska, Solna bedöms ha annan diagnos där handläggning på annan klinik anses nödvändig, skall överföringen ske från läkare till läkare direkt mellan avdelningar. Inga patienter får således lämnas på akutmottagningen i väntan på ny bedömning. Att notera är att i det material där antalet patienter som i Karolinska, Solna upptagningsområde under feb 2015 – aug 2016 som uppfyllt direkttriageringskriterierna uppskattats, var det endast 3 av totalt 53 patienter som hade en icke-strokerelaterad diagnos, 1 av dessa patienter hade epilepsi och de övriga 2 hade funktionell hemipares, båda tillstånden handläggs rutinmässigt vid Neurologiska kliniken. Således var det ingen av de totalt 53 patienterna som skulle handlagts av annan klinik och ingen patient skulle vara aktuell för överföring till sådan. Överföringar av direkttriagerade, A2B2- positiva patienter mellan kliniker inom Karolinska, Solna annat än mellan Neurologiska kliniken och Neurokirurgiska kliniken blir därmed sannolikt tämligen ovanliga, i den nya organisationen är dessutom dessa kliniker inom ett och samma tema (Tema Neuro). - Vård på strokeenhet är en mycket viktig åtgärd för att nå bästa möjliga utfall efter stroke. Direkttriageringen kommer att ställa ökade krav på tillgänglighet tillvårdplatser på strokeenhet vid Karolinska, Solna. Tillgången på sådana platser är därför en patientsäkerhetsfråga som måste lösas.
- Vi bedömer att antalet trombektomier vid Karolinska, Solna kommer att öka från 125–130/år till ca 200 per år vilket ställer krav på denna Vi bedömer att resurserna för det ökade antalet trombektomier finns inom den befintliga organisationen, men ett ökat antal ingrepp ökar risken för att flera patienter kan bli aktuella för ingrepp samtidigt vilket det inte finns resurser för i nuläget.
- Direkttriageringen innebär att patienter som uppfyller A2B2 kriterier för misstänkt stor stroke kommer att föras direkt till Karolinska, Solna utan att passera annat sjukhus. Detta kan leda till upp till ca 30 min fördröjning av patientens inkomst till sjukhus och därför också 30 min fördröjning av intravenös trombolysbehandling. Patienter som skall erhålla trombolys men inte är kandidater för trombektomi (företrädesvis patienter med strokesymptom men ingen stor artärocklusion tillgänglig för trombektomi, alternativt kontraindikationer till trombektomi) riskerar därför att få sin behandling försenad jämfört med om patienten förs till närmaste sjukhus. Detta är en risk men görs med avvägningen att ca 75% av patienter med stroke-misstanke som uppfyller A2B2 kriterier också har en storkärlsocklusion som inte kan behandlas effektivt med trombolys. Risk kontra nytta kommer att studeras ingående i den studie som planeras parallellt med vårdplanens implementering (se avsnittet omkvalitetsindikatorer).
- När patienter direkttriageras till Karolinska, Solna kommer de att tas direkt till ambulansintaget vid Neurocentrum och därifrån gå direkt till Neuroradiologiska kliniken för utredning och behandling. De passerar därför inte ett traditionellt akutrum. Det har från den prehospitala sidan framförts frågor rörande patientsäkerheten i detta förfarande gällande två huvudpunkter:
- Risker med att instabila patienter kommer till en miljö som inte är optimerad för stabilisering av vitala funktioner (luftväg, andning, cirkulation). Dessa risker bör dock kunna minimeras då:
- Triageringen förutsätter en direktkontakt mellan ambulans och stroke- bakjouren. Befinns patienten vara respiratoriskt, cirkulatoriskt eller på annat sätt instabil kan strokebakjouren välja att rekommendera transport till närmaste akutmottagning.
- Om det finns en stor misstanke om att patienten har en storkärlsocklusion som bör trombektomeras kan instabila patienter också direkttriageras till akutmottagningen Karolinska, Solna för utvärdering och stabilisering innan radiologisk diagnostik genomförs. Beslut om triagering till akutmottagningen tas av strokebakjouren.
- I de fall patienter är instabila vid inkomst eller blir instabila under den närmaste tiden efter att patienten mottagits finns också narkosjour och jourhavande neurointensivvårdsläkare tillgängliga, vilka båda kan medverka vid patienters initiala mottagande och stabilisering.
- Risker med att direkttriagerade patienter har diagnoser som är skilda från de neurologiska. Detta skulle teoretiskt kunna medföra att patienter som primärbedöms av neurologjouren eller strokebakjouren kan feldiagnostiseras om det differentialdiagnostiska perspektivet inte är tillräckligt brett. Emeller- tid så har ju strokebakjouren tillsammans med ambulanspersonalen gått igenom patientens symptomatologi och fastställt att patienten har stroke- misstanke och uppfyller A2B2-kriterier. I KS-materialet om 53 patienter var det ingen patient som uppfyllde A2B2-kriterier som inte hade en tydlig neurologisk diagnos. Dessa patienter bör kunna bedömas effektivt av neuro- loger. Sammanfattningsvis, även om många diagnoser kan ge neurologiska symptom, så kan strokebakjouren eller neurologjouren vid Karolinska, Solna anses väl skickade att bedöma de patienter som uppfyller A2B2-kriterier och triageras dit. Riskerna bör därför vara ringa.
Jämställd och Jämlik vård
Projektet med direkttriagering av patienter med symptom på stor stroke strävar efter att förbättra vården för strokepatienter inom hela SLL. Tillgängligheten för trombektomi vid akut stroke kommer att öka framförallt för de patienter med stor stroke som annars kommit till närmaste sjukhus utan tillgång till trombektomi. Detta kommer att leda till en mer jämlik vård mellan olika delar av länet.
Miljö
Detta kompletterande vårdprogram har försumbara miljökonsekvenser i form av ett ökat antal ambulanstransporter mellan Karolinska, Solna och andra sjukhus inom SLL omfattande ca 5–7 per vecka.
Referenser
- Rha JH and Saver The impact of recanalization on ischemic stroke outcome: a meta-analysis. Stroke. 2007;38:967-73.
- Riedel CH, Zimmermann P, Jensen-Kondering U, Stingele R, Deuschl G and Jansen O. The importance of size: successful recanalization by intravenous thrombolysis in acute anterior stroke depends on thrombus length. Stroke. 2011;42:1775-7.
- Mazya MV, Lees KR, Collas D, Rand VM, Mikulik R, Toni D, Wahlgren N and Ahmed IV thrombolysis in very severe and severe ischemic stroke: Results from the SITS-ISTR Registry. Neurology. 2015;85:2098-106.
- Goyal M, Menon BK, van Zwam WH, Dippel DW, Mitchell PJ, Demchuk AM, Davalos A, Majoie CB, van der Lugt A, de Miquel MA, Donnan GA, Roos YB, Bonafe A, Jahan R, Diener HC, van den Berg LA, Levy EI, Berkhemer OA, Pereira VM, Rempel J, Millan M, Davis SM, Roy D, Thornton J, Roman LS, Ribo M, Beumer D, Stouch B, Brown S, Campbell BC, van Oostenbrugge RJ, Saver JL, Hill MD, Jovin TG and collaborators Endovascular thrombectomy after large-vessel ischaemic stroke: a meta-analysis of individual patient data from five randomised trials. Lancet. 2016;387:1723-31.
- Saver Time is brain--quantified. Stroke. 2006;37:263-6.
- Saver JL, Goyal M, Bonafe A, Diener H-C, Levy EI, Pereira VM, Albers GW, Cognard C, Cohen DJ, Hacke W, Jansen O, Jovin TG, Mattle HP, Nogueira RG, Siddiqui AH, Yavagal DR, Baxter BW, Devlin TG, Lopes DK, Reddy VK, de Rochemont RdM, Singer OC and Jahan Stent-Retriever Thrombectomy after Intravenous t-PA vs. t-PA Alone in Stroke. New England Journal of Medicine. 2015.
- Menon BK, Sajobi TT, Zhang Y, Rempel JL, Shuaib A, Thornton J, Williams D, Roy D, Poppe AY, Jovin TG, Sapkota B, Baxter BW, Krings T, Silver FL, Frei DF, Fanale C, Tampieri D, Teitelbaum J, Lum C, Dowlatshahi D, Eesa M, Lowerison MW, Kamal NR, Demchuk AM, Hill MD and Goyal Analysis of Workflow and Time to Treatment on Thrombectomy Outcome in the Endovascular Treatment for Small Core and Proximal Occlusion Ischemic Stroke (ESCAPE) Randomized, Controlled Trial. Circulation. 2016;133:2279-86.
- Saver JL, Goyal M, van der Lugt A, Menon BK, Majoie CB, Dippel DW, Campbell BC, Nogueira RG, Demchuk AM, Tomasello A, Cardona P, Devlin TG, Frei DF, du Mesnil de Rochemont R, Berkhemer OA, Jovin TG, Siddiqui AH, van Zwam WH, Davis SM, Castano C, Sapkota BL, Fransen PS, Molina C, van Oostenbrugge RJ, Chamorro A, Lingsma H, Silver FL, Donnan GA, Shuaib A, Brown S, Stouch B, Mitchell PJ, Davalos A, Roos YB, Hill MD and Collaborators Time to Treatment With Endovascular Thrombectomy and Outcomes From Ischemic Stroke: A Meta- analysis. JAMA. 2016;316:1279-88.
- Fischer U, Arnold M, Nedeltchev K, Brekenfeld C, Ballinari P, Remonda L, Schroth G and Mattle HP. NIHSS score and arteriographic findings in acute ischemic stroke. Stroke; a journal of cerebral circulation. 2005;36:2121-5.
- Heldner MR, Zubler C, Mattle HP, Schroth G, Weck A, Mono ML, Gralla J, Jung S, El-Koussy M, Ludi R, Yan X, Arnold M, Ozdoba C, Mordasini P and Fischer U.
- National Institutes of Health stroke scale score and vessel occlusion in 2152 patients with acute ischemic stroke. Stroke; a journal of cerebral circulation. 2013;44:1153-7.
- Cooray C, Fekete K, Mikulik R, Lees KR, Wahlgren N and Ahmed N. Threshold for NIH stroke scale in predicting vessel occlusion and functional outcome after stroke thrombolysis. Int J Stroke. 2015.
Om innehållet
Publicerad: Februari 2017
Författare: Claes Martin, Specialitetsrådet för Neurologiska Sjukdomar, Christina Sjöstrand Docent Neurologkliniken, Karolinska Universitetssjukhuset, Solna
