Bröstabscess/böld
ICD-kod O91.1B

Bakgrund
En bröstinfektion kan leda till abscess. Det tar oftast tid för en abscess att utvecklas. Den föregås oftast av en infektion vars symtom (tempstegring, lokal svullnad och rodnad) ofta minskar då bölden bildats. Det förekommer att mammor inte haft några tidigare tydliga symtom innan mogen abscessen. Smältningen i bröstvävnaden innehåller vätska. Runt smältningen finns ett diffust svullet, ödematöst område som varierar i tjocklek. Ibland förekommer endast det diffusa ödemet, smältning har ännu inte skett eller också kommer infektionen i området att klinga av spontant.
Förekomst
Mellan 0,1 % och 0,3 % av ammande kvinnor utvecklar bröstabscess [1, 2]. Vanligast förekommande är abscess mellan 3–8 veckor postpartum, kan förekomma tidigare eller senare samt under graviditeten [1].
Riskfaktorer
Komplicerade förlossningar kan ge en ökad risk för bröstkomplikationer vilket är viktigt att uppmärksamma tidigt i vårdplaneringen [3].
En studie visar 3–4 gånger ökad risk för bröstabscess hos förstföderskor, kvinnor över 30 år samt vid överburenhet och hos kvinnor med tidigare mastit [1].
Undersökning/utredning
Anamnes
Se Anamnes
Symptom/status
Ett eller flera symptom kan förekomma
- Utvecklas gradvis över en längre tid eller kan uppstå spontant utan tidigare symtom
- Allmän sjukdomskänsla - vanligt
- Kroppstemperaturen kan vara normal ibland svängande feber
- Intensiv lokal smärta i bröstet i tidigt skede
- Rodnad eller annan missfärgning lokalt
- Bröstet kan se spänt, buktande och glansigt ut, fjällande hud, ödematöst
- Fluktuerande område i senare skede då smärtan också kan minska
- Djupa abscesser ger inte alltid tydliga ytliga symtom på bröstet
- Bröstvårtan kan vara lite förskjuten åt något håll
- Ofta förenat med sår/spricka på bröstvårtan i anamnesen
- Minskat eller upphört mjölkflöde under den akuta fasen
- Nekrotiskt hudområde
Lab
Odla. I princip alla bröstbölder innehåller bakterier även om tidigare sår på bröstvårtan hunnit läka. I nio fall tio växer Staphylococcus Aureus vid odling, se Lab i Mastit. Om sår odla även för MRSA, se Handlingsprogram för MRSA odling www.vardgivarguiden.se Länk till annan webbplats.
Länk till annan webbplats.
Ultraljud
Använd abdominell prob klädd med en handske. En ”mogen” abscess syns tydligt med ultraljud. Likvifiering till abscess med ett centralt ekofattigt område ses tydligt. Vid infektiös mastit är strukturen förändrad jämfört med omgivande bröstvävnad, ofta med ett oregelbundet ”flammigt” utseende men utan någon ekofattig uppklarning. Flödes- funktionen kan hjälpa diagnostiken. Infektion uppvisar flöde, en abscess saknar flöde. En abscess bör tömmas. En lokal infektion i bröstet bör följas med ultraljud inom några dagar för att hitta rätt tidpunkt för punktion, alternativt följs den läkande processen konservativt, beroende av utfall. Om situationen är svårbedömd rekommenderas ny kontroll efter något dygn.
Differentialdiagnoser
Galactocele, inflamatorisk bröstcancer, fibroadenom. Bröstcancer förekommer även hos lakterande och gravida kvinnor. Det finns inflammatoriska bröstcancertyper som makroskopiskt kan se exakt ut som en bröstböld.
Undersökningsteknik
Vid palpation Känns en flukturerande ofta distinkt ömmande resistens. Om bröstbölden ligger djupt kan den vara svår att palpera.
Handläggning och omvårdnad
Ultraljudsledd punktion av bröstböld. En mindre abscess kan behöva punkteras fler gånger.
Vätskefyllt rum < 3 cm = punktion
Bedöva huden med Emla-kräm innan lokalanestesi. Om möjligt aspireras pus för
att kontrollera stickkanalens läge. Ta odling. Byt till grov kanyl då pus är högvisköst. Rosa kanyl eller knäpunktionskanyl kan användas.
Om aspiration ej ger utbyte
Kontrollera kanylens läge med ultraljud, den syns tydligt som två parallella streck, ibland med några artefakter bredvid. Pröva att spola in några ml steril NaCl och fortsätt aspirera tills bölden är tömd. Spola ytterligare en gång med NaCl tills patienten upplever att det spänner och töm ut samma mängd som spolades in.
- Återbesök inom 3–5 dagar
Vätskefyllt rum > 3 cm = dränage med pigtailkateter
Bedöva huden med Emla-kräm innan lokalanestesi. Gör en liten hudincision med skalpell. Stick ned en 8 Charrères pigtailkateter in i hålan. Aspirera pus, odla.
Vid dåligt utbyte pröva att spola in några milliliter NaCl, kontrollera med ultraljud om vätskan hamnar i abscesshålan.
Aspirera; vid utbyte ”knorras” katetern genom att dra i tråden. Lås tråden genom att vira det runt katetern och drag ned plaststycket över tråden. Töm kaviteten på pus och uppskatta mängden. Spola sedan med motsvarande mängd NaCl 2–3 ggr. Proppa katetern.
- Om möjligt förankras pigtailkatetern så att vårtgård och bröstvårta är fria så att fortsatt amning/urmjölkning kan ske. Se skötselinformation och läkemedel.
- Mamman/föräldrarna instrueras om god handhygien och tömning av abscesshålan 3–4 gånger per dygn. De första gångerna med samma mängd NaCl som vid punktionen. Successivt kommer kaviteten att snabbt minska i storlek. Vid varje spolningstillfälle skall hålan tömmas och fyllas 3–4 ggr. Läkningstiden varierar varför man förbereder patienten på att ha kvar katetern 3–7 dagar.
- Återbesök efter 3–5 dagar rekommenderas
- Patienten uppmanas att ringa eller söka akut vid försämrat allmäntillstånd.
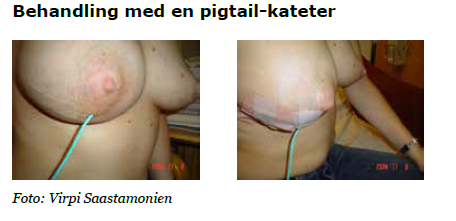
Borttagande av kateter
Katetern klipps av och dras ut då man efter aspiration inte kan se någon abscess med ultraljud, då aspiratet är klart eller mjölkvitt, då spolmängderna av NaCl är små och då patienten kliniskt förbättras avseende smärta.
Fortsatt amning
- Barnet kan fortsätta ammas, men hänsyn ska tas till mammans tillstånd
- Om mamman till exempel har så ont att hon inte klarar att ha barnet nära. Om mamman inte vill fortsätta amma på det infekterade bröstet kan hon fortsätta amma på det friska bröstet och återuppta amningen på den sjuka sidan när abscessen är utläkt.
- Vid behov gör en bedömning av amningssituationen med hjälp av Amningsstatus och vid behov en Amningsobservation i samråd med mamman/föräldrarna för att utesluta riskfaktorer i amningssituationen.
Ge stöd till en eventuell förändring av barnets läge och sugtag, uppmuntra vid behov att lägga barnet hud-mot-hud för att stimulera barnets amningsbeteende och för att gapa upp stort, se vidare i fördjupningsdelen. - Ge kunskap om tillståndet:
- att bröstmjölken påverkar barnet positivt även vid infektion
- om olika sätt att fortsätta amma
- om kvinnan väljer att avsluta amningen tillfälligt bör information ges om att amningen kan återupptas senare om så önskas
- Utvärdera behov av smärtlindring
- Upprätta en vårdplan i överensstämmelse med läkarordination.
Läkemedel
Rekommendationerna gäller endast för mammor med friska barn födda efter vecka 38.
Förstahandspreparat vid smärta
T. Ibuprofen 200–400 mg 1 x 4, dock högst 1200 mg/dygn, engångsdoser över 400 mg har ej påvisats ge ytterligare analgetisk effekt, viktigt med jämn fördelning över dygnet. Ges med fördel i kombination med T. Paracetamol 1 g x 4 maxdos 4000 mg/dygn, jämt fördelat över dygnet om ytterligare smärtlindring behövs.
Vid överkänslighet mot acetylsalicylsyra ges endast T. Paracetamol.
Vid bakterieinfektion
Överväg om och när antibiotika ska användas beroende på patientens allmäntillstånd, (t ex feber och lymfangit) och böldens storlek. I så fall ges antibiotika ges utefter odlingssvar.
Vid Stafylococcus aureus
T Flukloxacillin 1 g 1 x 3 i 10 dagar ges under de första 8 veckorna post partum. Därefter kan dosen sänkas till 750 mg 1 x 2 i 10 dagar.
Dosen är något högre på grund av att den glomerulära filtrationen ökar under graviditeten. Serumnivåerna av läkemedel är då otillräckliga för terapeutisk effekt. Tid för återställande av njurgenomblödning till pregravid nivå kan tydligen variera mellan 4–8 veckor [5].
Mammans vikt och längd påverkar läkemedelsdos [6].
Vid Streptokocker grupp A och B
Fenoximetylpenicillin 1000 mg 1 x 3
Vid blandinfektioner med Stafylococcus aureus och Streptokocker grupp A och B rekommenderas i första hand T. Flukloxacillin dosering som ovan.
Vid svåra blandinfektioner kan kombination av T. Flukloxacillin och Fenoximetylpenicillin, alternativt K. Klindamycin ges. Om även svamp konstateras ges även tillägg med T. Flukonazol, se avsnitt Candida.
Vid överkänslighet mot penicillin och om barnet är fullgånget ges K. Klindamycin 150 mg 1 x 3. Vid kraftig övervikt hos mamman dosering 300 mg 1 x 3.
På grund av att enstaka blodiga avföringar har rapporterats hos barn där mamman ätit Klindamycin bör föräldrarna upplysas om att nytillkommet blod i barnets avföring under pågående antibiotikabehandling till mamman kan vara en biverkan och bör föranleda kontakt med sjukvården.
Durationen av behandlingen är vanligen cirka 10 dagar men kan behöva förlängas vid svåra infektioner.
Prognos
Prognosen är bra och de flesta mammor väljer att fortsätta amma. Recidiv förekommer.
Uppföljning
Individuell uppföljning av patienter med pigtail-kateter, kan följas polikliniskt, om möjligt på Amningsmottagning. Uppföljning är viktig för bland annat pågående amning och för utvärdering av åtgärder och behandling. Kvinnan behöver veta att resistensen försvinner successivt, kan ta upp till 2 månader.
Vid utebliven klar förbättring remiss till bröstcentrum för möjlighet till trippeldiagnostik röntgen och cytologi.
Alla kvinnor som behandlats pga bröstabscess ska följas upp av läkare efter 2–3 månader.
Om kvarstående resistens remiss till bröstcentrum.
Aktuellt kunskapsläge
Det saknas evidens för att behandling av bröstabscess med aspiration med nål är mer effektiv än incision och dränage. Inte heller finns evidens för att antibiotikabehandling rutinmässigt bör ges när en abscess töms. En studie visade att läkningstiden för en bröstabscess var 7,3 dagar när antibiotikakur gavs, 6,9 dagar när en enstaka dos antibiotika gavs och 7,4 dagar när ingen antibiotika gavs [7].
Referenser
- Kvist LJ, Larsson BW, Hall-Lord ML, Steen A, Schalen The role of bacteria in lactational mastitis and some considerations of the use of antibiotic treatment. Int Breastfeed J. 2008;3:6.http://www.ncbi.nlm.nih.gov/pubmed/18394188
 Länk till annan webbplats.
Länk till annan webbplats. - Kvist LJ, Rydhstroem Factors related to breast abscess after delivery: a population based study. Bjog. 2005;112(8):1070-4. http://www.ncbi.nlm.nih.gov/pubmed/16045520
 Länk till annan webbplats.
Länk till annan webbplats. - Amir LH, Forster D, McLachlan H, Lumley Incidence of breast abscess in lactating women: report from an Australian cohort. BJOG. 2004;111(12):1378-81. http://www.ncbi.nlm.nih.gov/pubmed/15663122
 Länk till annan webbplats.
Länk till annan webbplats. - Mastitis: causes and Geneva: World Health Organization, WHO; 2000 [läst okt 2015]. http://whqlibdoc.who.int/hq/2000/WHO_FCH_CAH_00.13.pdf?ua=1
 Länk till annan webbplats.
Länk till annan webbplats. - Tracy TS, Venkataramanan R, Glover DD, Caritis SN, National Institute for Child H, Human Development Network of Maternal-Fetal-Medicine Temporal changes in drug metabolism (CYP1A2, CYP2D6 and CYP3A Activity) during pregnancy. Am J Obstet Gynecol. 2005;192(2):633-9. http://www.ncbi.nlm.nih.gov/pubmed/15696014
 Länk till annan webbplats.
Länk till annan webbplats. - Lakehal F, Dansette PM, Becquemont L, Lasnier E, Delelo R, Balladur P, et al. Indirect cytotoxicity of flucloxacillin toward human biliary epithelium via metabolite formation in hepatocytes. Chem Res Toxicol. 2001;14 (6):694-701. http://www.ncbi.nlm.nih.gov/pubmed/11409940
 Länk till annan webbplats.
Länk till annan webbplats. - Irusen H, Rohwer AC, Steyn DW, Young Treatments for breast abscesses in breastfeeding women. Cochrane Database Syst Rev. 2015;8:CD010490. http://www.ncbi.nlm.nih.gov/pubmed/26279276
 Länk till annan webbplats.
Länk till annan webbplats.
Om innehållet
Publicerad: 27 August 2016
Författare: Cecilia Brolinger Barnsjuksköterska, Barnmorska, IBCLC*, Capio BVC Hammarbyhöjden, Wiveka Estberger Barnmorska, IBCLC* Södersjukhuset AB,
Elisabet Granberg Barnmorska, IBCLC* Danderyds Sjukhus AB, Anna Gustafsson Barnmorska, IBCLC*, doktorand, Karolinska Universitetssjukhuset, Gunilla Holland Barnmorska spec. amning, IBCLC*, Södersjukhuset AB, Elisabeth Hjärtmyr Barnmorska, Barnsjuksköterska spec. amning, BB-Sophia, Kerstin Lindahl Barnmorska spec.amning, IBCLC*, Danderyds Sjukhus AB, Kristin Svensson Universitetsbarnmorska spec. amning, dr med vet, Karolinska Universitetssjukhuset, Virpi Saastamoinen Barnmorska Karolinska Universitetssjukhuset, Annette Säll Everö Barnmorska, IBCLC* Södertäljesjukhus,
Ann Tiits Barnmorska, IBCLC* MamaMia MVC, Söder, Sofia Zwedberg Barnmorska spec amning, klinisk adjunkt dr fil, Karolinska Universitetssjukhuset , Anna Österberg Barnsjuksköterska, Distriktssköterska, IBCLC*Norrtälje BVC
*International Board Certified Lactation Consultant
Granskad av: Medicinska granskare och konsulter till AMSAK
Ylva Vladic Stjernholm, docent och överläkare, Kvinnokliniken Karolinska
Universitetssjukhuset, Solna.Maria Karlsson, med. dr, överläkare, Hudkliniken, Karolinska Universitetssjukhuset, Solna.Annika Asplund, apotekare, Läkemedelsinformationscentralen.
