Mastit
ICD-kod O91.2 (inflammatorisk), ICD-kod O91.1A (infektiös)
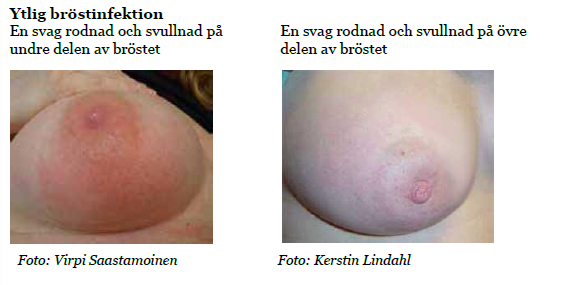
Bakgrund
Orsaken till mastit är inte känd men immunologiska faktorer diskuteras och ett samband finns mellan låga nivåer av IgA och laktoferrin och utvecklande av mastit, se faktaruta [5]. Definitionen av mastit är oklar och skiljer sig åt i litteraturen och det finns inte heller någon konsensus vad det gäller behandling [4]. Mastit, som i vardagligt tal kallas ”mjölkstockning” beskrivs i litteraturen som en inflammation eller en infektion. Forskare har hittills inte kunnat beskriva hur kliniker skall skilja mellan bröst inflammation och bröst infektion. En inflammation i bröstet kan betraktas som ett fysiologiskt vävnadsförsvar för att upprätthålla normal hälsa i bröstet snarare än en sjukdomsmanifestation [5, 6].
Riskfaktorerna är däremot väl kända. Redan på 1700-talet uppmärksammades att mödrar som ammade vid behov hade färre bröstkomplikationer [1]. Med den schemastyrda amningen ökar risken även för såriga bröstvårtor samt att amningen oftare avbryts i förtid. Den största riskfaktorn är relaterad till barnets tag om bröstet, ett litet tag om bara bröstvårtan gör att bröstvårtan kläms och då ökar risken för de flesta bröstkomplikationer.
Det finns inga signifikanta skillnader mellan förhöjt CRP vid det som betraktas som inflammation och vid det som betraktas som infektion i brösten [3]. Bakterier och förhöjda leukocyter korrelerar inte heller säkert till mastit. Många friska ammande kvinnor har patogena bakterier på/i bröstet utan att ge symtom på mastit vilket talar för vikten av att inte behandla efter odlingssvaret eller CRP, utan i första hand efter de kliniska symtomen [7]. Mastit kan pågå ganska smärtfritt under någon dag eller två men också ge svåra symtom under en längre period. Antibiotika bör övervägas först efter ett par dagar om ingen förbättring skett trots omvårdnasåtgärder [7].
Amningsmottagningarna har uppmärksammat att mammor med svåra och långdragna kliniska symtom kan uppvisa växt av streptokocker vilket kan leda till erysipelas, rosfeber, vilket inte alltid uppmärksammas i tid [8]. Förloppet är oftast svårare, mer långdraget och kan ofta ge återkommande infektioner. Även blandinfektion av streptokocker och stafylokocker förekommer vilket bör uppmärksammas vid val av antibiotika.
Bedömningen om det är en inflammation eller infektion samt ställnings-tagande till antibiotika görs bäst med hjälp av noggrann anamnes. Tidsförloppet är av stor vikt, förändring av kliniska symtom över tid samt om svårläkta sår finns på bröstvårtan. Man bör vara ödmjuk inför förloppet.
Omvårdnadsåtgärderna är av största vikt vid medicinsk behandling för att öka kvinnans välbefinnande och minska risken för upprepade mastiter.
Förekomst
Mastit förefaller vara ett vanligt problem, men siffrorna skiljer sig mycket mellan olika studier och mellan olika länder och även procentuellt hur många som bedöms som inflammation och infektion, ett mörkertal finns [4]. Mastit uppträder sällan de första 10 dagarna efter förlossningen. Mastit är vanligast de två första månaderna post partum men kan uppträda när som helst under amningsperioden och kan även uppträda under graviditeten. Bröstkomplikationerna förekommer lika mycket i höger som i vänster bröst [2]. Enligt WHO får ca 25% av världens kvinnor återkommande mastiter [2].
Riskfaktorer för både inflammation och infektion
- För litet tag om bröstet (barnet ligger för långt ifrån bröstet och/eller för långt åt någon sida)
- Reglerad amning
- Återhållen utdrivningsreflex relaterat till smärta/känslomässig stress
- Komplicerade förlossningar, viktigt att uppmärksamma tidigt i vård- planeringen [2]
- Kvinnor som upplevt kraftigt spända bröst på BB tycks ha en ökad risk för bröstkomplikationer senare [9]
- Salvor [10]
- Tidig introduktion av formula
- Mekaniskt hinder som trycker mot bröstet t ex åtsittande behå
- Hands-on, d v s när anhöriga och personal klämmer på bröstet för att hjälpa till vid urmjölkning eller att stoppa bröstet i munnen på barnet.
Undersökning/utredning
Anamnes
Bedömningen görs bäst med hjälp av noggrann anamnes, med extra tonvikt på tidsförloppet, förändring av kliniska symtom, och om bröstproblem funnits tidigare under amningsperioden. Se Anamnes vid bröstkomplikationer
Bedömning till egenvård i hemmet vid telefonkontakt
Egenvård kan påbörjas i hemmet:
- när andra, icke bröstrelaterade diagnoser uteslutits
- om kvinnans allmäntillstånd tillåter
- om symtomen från brösten inte varat mer än 2–3 dygn
- om det är första gången kvinnan har dessa symtom
- om symtomen varat längre görs en bedömning av vårdpersonal tillsammans med läkare
- om ingen störning skett i barnets amningsfrekvens, amningsmönster och om tekniken är god (det vill säga mammans bröstvårta är opåverkad efter amning) bör fortsatt amning rekommenderas, i kombination med vila.
Amningen har den bästa läkande effekten på bröstkomplikationen. Såriga bröstvårtor som inte läker bör undersökas, odlas och eventuell behandling påbörjas, se avsnitt Sårig bröstvårta. Om ingen förbättring av tillståndet efter ett dygn i hemmet uppmuntras till ny kontakt med vården.
Symtom/status för både inflammation och infektion
Ett eller flera av dessa kan förekomma:
- Kommer plötsligt
- Klämd bröstvårta efter amning
- Smärtsam amning
- Kroppstemperatur mellan 38,4 och 41 grader
- Influensaliknande sjukdomskänsla; huvudvärk, muskelvärk, frossbrytning, mer uttalat vid infektion och kan bli mer allvarlig allmänpåverkan vid Erycipelas
- Lokal smärta/ömhet över ett område eller generell ömhet och ödem
- Avgränsat område, ofta värmeökning och lokal rodnad, är ofta mer ilsket och utbrett vid infektion och speciellt vid streptokockinfektion och blandinfektioner
- Ofta förhårdnad, knöl/hårt parti under huden, ibland svårpalperad
- Vanligtvis endast i ena bröstet,
- Sprickor och/eller sår på bröstvårtan kan förekomma, ökar risken för infektion
- White spot på bröstvårtan, se avsnitt White spot
- Milk blister, se avsnitt Milk blister
- Vid återkommande infektion, misstanke på streptokockinfektion
Lab
Överväg odling vid svåra symtom och innan påbörjad behandling med antibiotika eller om utebliven effekt av antibiotika, se även Bakgrund.
Om sår, odla för MRSA
Se Handlingsprogram för MRSA odling www.vardgivarguiden.se Länk till annan webbplats.
Länk till annan webbplats.
Vanligaste bakterien vid mastit är Staphylococcus aureus (S. aureus), odlingar från brösten/mjölken kan även uppvisa växt av koagulasnegativa stafylokocker, viridans streptokocker, grupp B-streptokocker (GBS) och enterococcus faecalis m fl men inte alls lika vanligt. Vid Erysipelas förekommer streptokocker - oftast betahemolytiska grupp A men även grupp C och G streptockocker. Det förkommer också blandinfektioner. I Kvist studie var det fler kvinnor med symtom på mastit som hade hade S. aureus och GBS i bröstmjölken än de utan symtom [7]. Dock, hade 31 % av friska kvinnor utan symtom på mastit S. aureus och 10 % hade GBS i bröstmjölken [3].
Ultraljud
Vid misstanke om bröstabscess.
Differentialdiagnoser
Under puerperiet
- Endometrit
- Djup ventrombos/lungemboli
- Urinvägsinfektion
- Övre luftvägsinfektion
- Viros
Handläggning och omvårdnad
På mottagning
Vid mastit är det viktigt att beakta både medicinska- och omvårdnadsåtgärder för snabbare återhämtning.
- Lyssna, bekräfta och avdramatisera
- Ge information om tillståndet, dess förlopp och om att det är vanligt förekommande
- Utvärdera åtgärder som redan påbörjats
- A o O är att fortsätta amma: När det inte är möjligt bör urmjölkning ske!
- Gör därför en bedömning av amningssituationen med hjälp av Amningsstatus och vid behov en Amningsobservation i samråd med mamman/föräldrarna för att utesluta riskfaktorer i amningssituationen. Ge stöd till en eventuell förändring av barnets läge och sugtag, uppmuntra vid behov att lägga barnet hud-mot- hud för att stimulera barnets amningsbeteende och för att gapa upp stort, se vidare i fördjupningdelen
- Utvärdera hur ofta barnet ammar och öka amning/urmjölkning vid behov
- Utvärdera behov av smärtlindring och eventuellt febernedsättande
- Uppmuntra till fortsatt amning på barnets signaler, att utnyttja barnets sugande är bästa metoden för läkning
- Om behov finns av att öka frisättning av oxytocin; uppmuntra hud-mot- hudkontakt med barnet, massage över axlar och fötter samt hudberöring
- En lätt beröring/strykning med handflatan/fingrarna över resistensen under amningen kan underlätta flödet om mamman kommer åt utan att störa barnet
- Om möjligt, växla barnets position vid bröstet
- Vid svårigheter för barnet att få tag om bröstet, uppmuntra mamman att handmjölka ur lite initialt så att vårtgården blir något mjukare
- Vid svårigheter att få mjölkflöde vid amning eller urmjölkning trots ovanstående åtgärder, låt bröstet vara i det akuta skedet
- Akupunktur i avslappande, lugnande och smärtlindrande syfte, om möjligt [11]
- Om white spot eller milk blister skrapa försiktigt med steril nål för att möjliggöra mjölkflöde
- Om sår och sprickor på bröstvårtan, se vidare Sårig bröstvårta
- Vid tillfälligt amningsuppehåll, samråd med kvinnan om lämplig urmjölkningsmetod
- Vid behov, smärtstillande läkemedel
- Uppmärksamma på att dryck, mat och vila är viktiga för att öka känslan av välbefinnande
- Om behå används bör den vara rymlig för att underlätta avflödet, rekommendera om möjligt, att även vara utan behå
- Vid behov kontakta infektionskonsult
Läkemedel
Rekommendationerna gäller endast för mammor med friska barn födda efter vecka 38. I övriga fall konsultera barnläkare.
Förstahandspreparat vid smärta
T. Ibuprofen 200–400 mg 1 x 4, dock högst 1200 mg/dygn.
Ges med fördel i kombination med T. Paracetamol 1 g x 4 maxdos 4000 mg/dygn, jämt fördelat över dygnet om ytterligare smärtlindring behövs.
Vid överkänslighet mot acetylsalicylsyra ges endast T. Paracetamol
Vid svårläkt mastit med svåra kliniska symtom, överväg antibiotika.
Val och dosering av antibiotika
Vid Stafylococcus aureus
Flukloxacillin 1000 mg x 3 under 10 dagar ges upp till 8 veckor postpartum. Därefter ges 750 mg 1 x 2 under 10 dagar.
Eftersom plasmavolym och njurens glomerulära filtration ökar under graviditeten, där förändrad njurfunktion kvarstår efter förlossningen, krävs tredosregim och högre dos för att behandlingen ska ha effekt. Tid för återställande av njurgenomblödning till pregravid nivå kan variera 4–8 veckor [12]. Mammans vikt och längd inverkar också på behovet av läkemedelsdosen [13].
Vid Streptokocker grupp A och B
Fenoximetylpenicillin 1000 mg 1 x 3 under 10 dagar.
Vid blandinfektioner med Stafylococcus aureus och Streptokocker grupp A och B
Rekommenderas i första hand T. Flukloxacillin dosering som ovan.
Vid svåra blandinfektioner kan kombination av T. Flukloxacillin och Fenoximetylpenicillin tredos under 10 dagar. Vid växt av svamp kan tillägg med Flukonazol ges (se nedan).
Byte till K. Klindamycin kan övervägas. Eftersom K. Klindamycin innebär risk för Clostridieväxt ska den förbehållas till pc-allergiker.
Vid överkänslighet mot penicillin och om barnet är fullgånget
Klindamycin 150 mg 1 x 3 under 10 dagar. BMI >35 hos mamman dosering 300 mg x 3.
Enstaka rapporter finns angående blodtillblandad avföring hos barnet. Föräldrarna bör upplysas om att nytillkommet blod i barnets avföring under pågående antibiotika- behandling till mamman bör föranleda kontakt med sjukvården.
Om ingen förbättring
Vid svåra infektioner vanligtsvis behandling är i cirka 10 dagar. Om inte förväntad förbättring överväg ny odling och byte av antibiotika. Även vid behandling med läkemedel är det viktigt att följa omvårdnadsåtgärderna för att förebygga recidiv.
Uppföljning
- Om ingen förbättring inom de närmaste 2 dygnen - uppmuntra ny kontakt för utvärdering av åtgärder och ny bedömning
- Mastit under graviditet eller efter avslutad amning ska alltid remitteras till Bröstmottagning
- Om resistens kvarstår upp till 2 månader ny vårdkontakt och remiss till Bröstmottagning
Aktuellt kunskapsläge
Under senare år har vissa stammar av laktobakterier påvisats ha effekt vid mastit. Randomiserade studier har visat positiv effekt som alternativ till behandling med antibiotika [14].
Det kroppsegna proteinet antisekretorisk faktor (AF) har en anti-inflammatorisk och vätskereglerande effekt. AF har i en mindre studie visats kunna förebygga mastit [15]. Intag av ett speciell värmebehandlad havre, har visats stimulera syntes av AF. Studien är liten varför man bör vara försiktig med att generalisera resultaten. I klinisk verksamhet har man dock mycket god erfarenhet av att behandla med detta hos kvinnor med upprepade mastiter.
Referenser
Litteratur
Mannel R, Martens PJ, Walker M, editors. Core curriculum for lactation consultant practice. 3rd ed. Burlington, MA: Jones & Bartlett Learning; 2013.
Walker M. Breastfeeding management for the clinician: using the evidence. 3rd ed. Burlington, MA: Jones & Bartlett Learning; 2014.
Referenser
- Nelson An essay on the government of children, under three general heads; health, manners and education. 4th ed. Dublin: Printed for William Williamson; 1753.
- Mastitis: causes and Geneva: World Health Organization, WHO; 2000 [läst okt 2015]. http://whqlibdoc.who.int/hq/2000/WHO_FCH_CAH_00.13.pdf?ua=1
 Länk till annan webbplats.
Länk till annan webbplats. - Österman KL, Rahm Lactation mastitis: bacterial cultivation of breast milk, symptoms, treatment, and outcome. J Hum Lact. 2000;16(4):297-302. http://www.ncbi.nlm.nih.gov/pubmed/11155607
 Länk till annan webbplats.
Länk till annan webbplats. - Kvist Toward a clarification of the concept of mastitis as used in empirical studies of breast inflammation during lactation. J Hum Lact. 2010;26(1):53-9. http://www.ncbi.nlm.nih.gov/pubmed/19910519
 Länk till annan webbplats.
Länk till annan webbplats. - Fetherston Mastitis in lactating women: physiology or pathology? Breastfeed Rev. 2001;9(1):5-12.http://www.ncbi.nlm.nih.gov/pubmed/11424519
 Länk till annan webbplats.
Länk till annan webbplats. - Ingman WV, Glynn DJ, Hutchinson Inflammatory mediators in mastitis and lactation insufficiency. J Mammary Gland Biol Neoplasia. 2014;19(2):161-7. http://www.ncbi.nlm.nih.gov/pubmed/24961655
 Länk till annan webbplats.
Länk till annan webbplats. - Kvist LJ, Larsson BW, Hall-Lord ML, Steen A, Schalen The role of bacteria in lactational mastitis and some considerations of the use of antibiotic treatment. Int Breastfeed J. 2008;3:6.http://www.ncbi.nlm.nih.gov/pubmed/18394188
 Länk till annan webbplats.
Länk till annan webbplats. - Läkemedelsverket, Strama. Farmakologisk behandling av bakteriella hud- och mjukdelsinfektioner - ny Information från Läkemedelsverket. 2009;20(9):16-27. https://www.lakemedelsverket.se/sv/behandling-och-forskrivning/behandlingsrekommendationer/sok-behandlingsrekommendationer/lakemedel-vid-bakteriella-hud--och-mjukdelsinfektioner---behandlingsrekommendation
 Länk till annan webbplats.
Länk till annan webbplats. - Lundin Svenska storstadskvinnans symtom och behandling vid mjölkstockning [magisteruppsats]. Stockholm: Karolinska Institutet; 2005.
- Kinlay JR, O’Connell DL, Kinlay Risk factors for mastitis in breastfeeding women: results of a prospective cohort study. Aust N Z J Public Health. 2001;25(2):115-20. http://www.ncbi.nlm.nih.gov/pubmed/11357905
 Länk till annan webbplats.
Länk till annan webbplats. - Kvist LJ, Hall-Lord ML, Rydhstroem H, Larsson A randomised-controlled trial in Sweden of acupuncture and care interventions for the relief of inflammatory symptoms of the breast during lactation. Midwifery. 2007;23(2):184-95. http://www.ncbi.nlm.nih.gov/pubmed/17052823
 Länk till annan webbplats.
Länk till annan webbplats. - Tracy TS, Venkataramanan R, Glover DD, Caritis SN, National Institute for Child H, Human Development Network of Maternal-Fetal-Medicine Temporal changes in drug metabolism (CYP1A2, CYP2D6 and CYP3A Activity) during pregnancy. Am J Obstet Gynecol. 2005;192(2):633-9.http://www.ncbi.nlm.nih.gov/pubmed/15696014
 Länk till annan webbplats.
Länk till annan webbplats. - Lakehal F, Dansette PM, Becquemont L, Lasnier E, Delelo R, Balladur P, et al. Indirect cytotoxicity of flucloxacillin toward human biliary epithelium via metabolite formation in hepatocytes. Chem Res Toxicol. 2001;14(6):694-701. http://www.ncbi.nlm.nih.gov/pubmed/11409940
 Länk till annan webbplats.
Länk till annan webbplats. - Fernandez L, Arroyo R, Espinosa I, Marin M, Jimenez E, Rodriguez Probiotics for human lactational mastitis. Benef Microbes. 2014;5(2):169-83. http://www.ncbi.nlm.nih.gov/pubmed/24463206
 Länk till annan webbplats.
Länk till annan webbplats. - Svensson K, Lange S, Lonnroth I, Widstrom AM, Hanson Induction of anti-secretory factor in human milk may prevent mastitis. Acta Paediatr. 2004;93(9):1228-31. http://www.ncbi.nlm.nih.gov/pubmed/15384889
 Länk till annan webbplats.
Länk till annan webbplats.
Om innehållet
Publicerad: 27 August 2016
Författare: Cecilia Brolinger Barnsjuksköterska, Barnmorska, IBCLC*, Capio BVC Hammarbyhöjden, Wiveka Estberger Barnmorska, IBCLC* Södersjukhuset AB,
Elisabet Granberg Barnmorska, IBCLC* Danderyds Sjukhus AB, Anna Gustafsson Barnmorska, IBCLC*, doktorand, Karolinska Universitetssjukhuset, Gunilla Holland Barnmorska spec. amning, IBCLC*, Södersjukhuset AB, Elisabeth Hjärtmyr Barnmorska, Barnsjuksköterska spec. amning, BB-Sophia, Kerstin Lindahl Barnmorska spec.amning, IBCLC*, Danderyds Sjukhus AB, Kristin Svensson Universitetsbarnmorska spec. amning, dr med vet, Karolinska Universitetssjukhuset, Virpi Saastamoinen Barnmorska Karolinska Universitetssjukhuset, Annette Säll Everö Barnmorska, IBCLC* Södertäljesjukhus,
Ann Tiits Barnmorska, IBCLC* MamaMia MVC, Söder, Sofia Zwedberg Barnmorska spec amning, klinisk adjunkt dr fil, Karolinska Universitetssjukhuset , Anna Österberg Barnsjuksköterska, Distriktssköterska, IBCLC*Norrtälje BVC
*International Board Certified Lactation Consultant
Granskad av: Medicinska granskare och konsulter till AMSAK
Ylva Vladic Stjernholm, docent och överläkare, Kvinnokliniken Karolinska
Universitetssjukhuset, Solna.Maria Karlsson, med. dr, överläkare, Hudkliniken, Karolinska Universitetssjukhuset, Solna.Annika Asplund, apotekare, Läkemedelsinformationscentralen.
