Akut ST-höjningsinfarkt (STEMI)
EKG-kriterier
Kriterier för ST-höjning
Ny ST-höjning (i frånvaro av tecken på vänsterkammarhypertrofi och LBBB) i två angränsande avledningar ≥1 mm, förutom i avledning V2-V3 (som är svårbedömda och där formen på ST-höjningen är mer avgörande, liksom anamnes och kliniska tecken). I guidelines anges för V2–V3: ≥2,5 mm hos män <40 år, ≥2 mm hos män >40 år och ≥1,5 mm hos kvinnor.
Vid inferior ST-höjningsinfarkt bör även avledning V4R registreras vid ankomst för bedömning av eventuellt högerkammarengagemang.
Avledning V7–V9 (ryggavledningar) kan övervägas vid stark klinisk misstanke om posterolateral infarkt (bakväggsinfarkt), t.ex. vid isolerade ST-sänkningar i V2–V4 eller normalt EKG.
Vid symtom talande för pågående ischemi bör EKG registreras och tolkas inom 10 minuter från första sjukvårdskontakt. Akut ekokardiografi är av stort värde vid svårvärderat eller normalt EKG, och samtidig typisk ischemisk bröstsmärta, för att påvisa regional hypokinesi talande för akut ischemi.
Det väsentliga i akutskedet är att identifiera patienter med indikation för akut reperfusionsbehandling (primär PCI eller trombolys).
Reperfusionsbehandling
Indikation för akut koronarangiografi/primär PCI eller trombolys
Bägge punkterna nedan ska uppfyllas:
- Klinisk misstanke om pågående hjärtinfarkt och smärtdebut <12 timmar (vid kliniska tecken på pågående ischemi eller kardiogen chock kan tidsgränsen förlängas).
- EKG som visar ST-höjning (STEMI) eller kardiogen chock.
Andra indikationer där akut koronarangiografi ska diskuteras
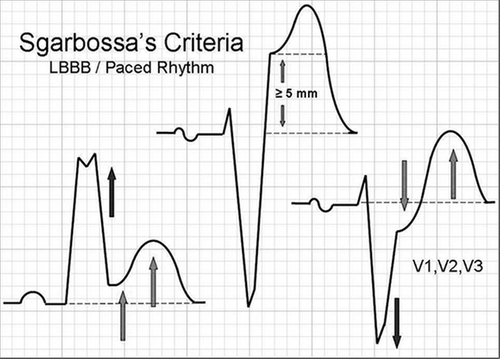
- Känt eller nytillkommet grenblock (LBBB/RBBB) eller kammarpacad rytm, och stark misstanke om hjärtinfarkt med pågående ischemi (svårkuperade bröstsmärtor, cirkulatorisk påverkan, vegetativa symtom eller ekokardiografiska tecken). EKG-förändringar kan tolkas vid RBBB. Vid LBBB kan uppfyllda Sgarbossa kriterier stärka misstanken.
- NSTEMI som uppfyller kriterier för "mycket hög" risk rekommenderas akut koronarangiografi (<2 timmar), dvs patient som trots initialt omhändertagande, inklusive antiischemisk- och antitrombotisk behandling, uppvisar något av följande:
- Pågående eller upprepade episoder av ischemitypisk bröstsmärta alternativt återkommande ST-dynamik, särskilt intermittenta ST-höjningar.
- Instabil hemodynamisk påverkan eller akut hjärtsvikt med angina och ST-förändringar.
- Livshotande ventrikulär arytmibenägenhet.
Primär PCI
Förstahandsbehandling oavsett ålder, om tiden från första sjukvårdskontakt till kranskärlsröntgen understiger 90 minuter. Om primär PCI ej är möjlig inom 90 minuter görs en individuell bedömning tillsammans med kardiologbakjour.
Patienten ska omedelbart (prio 1-ambulans) transporteras/omdirigeras till sjukhus med PCI-verksamhet. PCI-operatören ska alltid kontaktas först för att snabbt komma på plats (jour i hemmet). Kontakt ska också tas med mottagande HIA/hjärtjour för överrapportering och kontroll av tillgänglighet på angiolab. I de flesta fall bör ambulansen styras direkt till angiolab.
Medicinsk behandling vid primär PCI
Behandling inför akut koronarangio/primär PCI
I ambulans eller på akutmottagning:
- Laddningsdos ASA 300-500 mg (helst Bamyl löslig)
och vid tydlig EKG-bild av STEMI: - Laddningsdos ticagrelor (Brilique) 180 mg (2 tabletter, gärna tuggad)
och om transporttid till angiolab >30 minuter: - Bolusdos heparin 5000 E iv.
Ticagrelordosen avvaktas till efter diagnostisk koronarangio vid:
- Kliniskt misstänkt ischemi som orsak till patientens symtom men osäker STEMI-diagnos som vid exempelvis:
- Svårtolkat EKG och osäkerhet om ST-höjning föreligger
- LBBB och RBBB (utan tydlig ST-höjning i bedömbara avledningar)
- Kammarpacad rytm
Detta för att undvika dubbel trombocythämning till patient med t.ex. akut aortadissektion, lungemboli i behov av trombolys mm.
- Pågående behandling med oral antikoagulation (OAK).
- Hemodynamisk instabilitet eller akut hjärtsvikt där mekanisk komplikation till hjärtinfarkt ej kan uteslutas då bedside-EKO bör utföras före administrering av P2Y12-hämmare. Akut koronarangio överväges med endast ASA som trombocythämmande förbehandling, på grund av eventuellt behov av akut hjärtkirurgi.
Ticagrelordosen avstås helt vid något av följande:
- Ökad risk för allvarlig blödning (t.ex. anemi, trombocytopeni, svår koagulationsrubbning, allvarlig njur- eller leversvikt, tidigare intracerebral blödning eller ulcus <6 månader sedan).
Behandling under primär PCI
Ordineras av PCI-operatör på angiolab.
- Laddningsdos ticagrelor (gärna tuggad) till patient där man avvaktat, alternativt laddningsdos clopidogrel 600 mg (75 mg, 8 tabletter) till patienter med kontraindikation för ticagrelor. Läs mer i avsnitt Antitrombotisk behandling vid AKS (ticagrelor)
- Cangrelor (intravenös P2Y12-hämmare med snabbt tillslag och kort halveringstid) kan övervägas till patienter som inte har fått någon oral P2Y12-hämmare före PCI (t.ex. medvetslös patient) eller om den är given kort tid innan ingreppet. Beslut av PCI-operatör efter diagnostisk koronarangio. Läs mer i avsnitt Antitrombotisk behandling vid AKS (cangrelor)
- Intravenös betablockad kan ges vid takykardi och/eller högt blodtryck men iakttag försiktighet på hemodynamiskt instabila patienter med risk för kardiogen chock.
- Enbart heparin 70-100 E/kg iv (med eller utan cangrelor) eller
GP IIb/IIIa-hämmare i kombination med heparin 50–70 E/kg iv främst vid stor trombbörda eller trombotisk komplikation (bailout).
Behandling efter primär PCI
- ASA 75 mg x 1.
- Ticagrelor 90 mg x 2 (tidigast 8 timmar efter bolusdos) alternativt clopidogrel 75 mg x 1 i (3-)12 månader. För detaljer kring underhållsbehandling, se Dubbel trombocythämning efter AKS eller PCI i avsnitt Antitrombotisk behandling vid AKS.
- Överväg protonpumpshämmare på riskpatient för magblödning (tidigare ulcussjukdom, blödningsanemi, steroidbehandling, kroppsvikt <60 kg samt till patienter >80 år) oavsett vilken P2Y12-hämmare som ges.
- Vid pågående/planerad behandling med OAK och genomgången PCI med stent, ges kombinationsbehandling med trombocythämning + OAK under en begränsad tid, se OAK under Kombinationsbehandling efter PCI i avsnitt Antitrombotisk behandling vid AKS.
- Betablockerare per os, främst till patient med nedsatt vänsterkammarfunktion, högt blodtryck och/eller takyarytmi.
- Statinbehandling initieras, atorvastatin (40-)80 mg x 1. För patienter med hjärtinfarkt/mycket hög risk med högt LDL-kolesterol (>3,0) kan man överväga högdos atorvastatin/rosuvastatin + ezetimib direkt vid hjärtinfarkten.
- ACE-hämmare/ARB ska övervägas till alla patienter med STEMI och har starkast indikation vid samtidig förekomst av vänsterkammardysfunktion, hjärtsvikt, hypertoni, diabetes, mikroalbuminuri eller njursvikt.
- Vaccination mot säsongsinfluensa bör erbjudas/rekommenderas till patienter efter AKS.
Kardiogen chock
Behandling
Överväg tidig kontakt med PCI-jour/ECMO Centrum.
- Revaskularisering, PCI eller CABG utifrån kranskärlsförändringar.
- Intravenös vätska, särskilt vid högerkammarinfarkt.
- Överväg inotropa läkemedel och/eller mekaniskt pumpstöd (Impella/ECMO) om kvarstående chock/svår svikt inför eller efter PCI.
Läs mer om kardiogen chock i avsnitt Behandling av akut hjärtsvikt och kardiogen chock.
Trombolys
Vid ST-höjningsinfarkt ges trombolys istället för PCI om tiden mellan första sjukvårdskontakt och koronarangiografi förväntas överstiga 2 timmar och om tiden mellan symtom och behandling understiger 12 timmar. Behandlingen ska ges omgående, prehospitalt vid ambulanstransport, eftersom effekten avtar över tid. Trombolys som reperfusionsbehandling är, på grund av lång transporttid till PCI- centrum, förstahandsval på Gotland.
Trombolys på sjukhus
Absoluta kontraindikationer:
- Tidigare cerebral blödning
- Ischemisk stroke under de senaste 6 månaderna
- Kärlmissbildning eller malignitet i CNS
- Större trauma, kirurgi eller skalltrauma under de senaste 3 veckorna
- Gastrointestinal blödning under den senaste månaden
- Blödningssjukdom eller pågående invärtes blödning (ej menstruation)
- Aortadissektion
- Punktion av icke komprimerbart kärl (inkl. leverbiopsi, lumbalpunktion) under de senaste 24 timmarna.
Relativa kontraindikationer:
- TIA under de senaste 6 månaderna
- Peroral antikoagulantiabehandling
- Graviditet och under en månad postpartum
- Refraktär hypertoni överstigande 180/110 mmHg
- Avancerad leversjukdom
- Infektiös endokardit
- Aktivt magsår
- Långdragen eller traumatisk HLR.
Val av trombolytiskt medel:
- Metalyse (tenecteplas) i viktanpassad bolusdos.
Patient vikt (kg) | Metalyse (mg) | Färdigberedd lösning (ml) |
|---|---|---|
<60 | 30 | 6 |
60-69 | 35 | 7 |
70-79 | 40 | 8 |
80-89 | 45 | 9 |
≥90 | 50 | 10 |
Före trombolys:
- Laddningsdos ASA 300–500 mg (helst Bamyl löslig).
- Laddningsdos clopidogrel 300 mg (75 mg, 4 tabletter).
Efter trombolys:
- Inj fondaparinux 2,5 mg/0,5 ml x 1. Den första dosen ges intravenöst i samband med trombolys, därefter sc 1 ggr/dygn, där den andra dosen ges tidigast 16 timmar efter trombolys.
- I samband med trombolysbeslutet ordnas transport till PCI-centrum för koronarangiografi med PCI-beredskap oavsett reperfusion. Vid beställning av transporten informeras HIA-jour telefonledes. Vid ankomst till PCI-sjukhus görs bedömning om koronarangiografi ska göras direkt eller inom 24 timmar från insjuknandet.
- Underhållsdoser av ASA och clopidogrel/ticagrelor, samt initiering av betablockad, statin och ACE-hämmare, som efter primär PCI.
- Byte från clopidogrel till ticagrelor ska övervägas efter PCI, dag 2-3 efter given trombolys.
Prehospital trombolys
Ges av delegerad ambulanssjukvårdare efter etablerad telefonkontakt, EKG-tolkning samt ordination av ansvarig läkare. Indikation som för reperfusionsbehandling enligt ovan.
Kontraindikationer för prehospital trombolys är striktare än för behandling på sjukhus, se lokalt vårdprogram eller checklista.
Konservativt behandlad STEMI
Ingen reperfusionsbehandling.
- Laddningsdos ASA 300-500 mg (helst Bamyl löslig).
- Individuellt ställningstagande till behandling med P2Y12-hämmare och/eller fondaparinux samt till utredning med koronarangiografi.
- DAPT 6-12 månader om ej hög blödningsrisk.
Om innehållet
Uppdaterad: Februari 2022
Faktagranskad: Februari 2022
Faktagranskare: Mattias Törnerud och Helge Brandberg, Danderyds sjukhus
